Stima dei fabbisogni potenziali di cure domiciliari nella regione Calabria
Salvatore Scorzafave1 e Sandro Nardella2
1Organizzazione dei Servizi Sanitari di Base, Distretto Socio Sanitario n.1, ASL Taranto
2Formez PA, Roma
In Italia, il lavoro condotto dalla commissione nazionale per la definizione e l’aggiornamento dei livelli essenziali di assistenza (LEA) ha portato ad una nuova caratterizzazione dei profili di cure domiciliari (CD) in base alla natura del bisogno ed al livello di intensità dell’assistenza (1). L’assistenza domiciliare integrata (ADI) viene inquadrata all’interno delle cure domiciliari integrate (CDI). Queste, a loro volta, vengono classificate in CDI di primo, secondo e terzo livello. Le CDI di primo e secondo livello si rivolgono a persone che, pur non presentando criticità specifiche o sintomi particolarmente invalidanti, hanno bisogno di continuità assistenziale con interventi che si articolano sui 5 giorni (primo livello) o 6 giorni (secondo livello). Le CDI di terzo livello si rivolgono a persone che presentano dei bisogni con un livello di complessità assistenziale elevato in presenza di criticità specifiche con instabilità clinica e sintomi di difficile controllo. Gli interventi si articolano su 7 giorni settimanali. Sempre nelle CD sono ricomprese anche le cure domiciliari palliative (CDP), intese come l’insieme degli interventi terapeutici, diagnostici e assistenziali finalizzati alla cura attiva di persone con patologie (oncologiche e non) caratterizzate da una evoluzione progressiva che non rispondono più a trattamenti specifici in grado di stabilizzare la malattia o produrre un prolungamento significativo della vita (2). La programmazione delle CD dovrebbe sempre avere alla base una sistematica analisi epidemiologica dei fabbisogni, per evitare di predisporre un’offerta non congrua alla domanda effettiva e che aumenti il rischio di ospedalizzazione inappropriata con ripercussioni negative in termini economici e di salute (3). A ciò si aggiunge, per quanto riguarda le regioni del Mezzogiorno, il rischio di compromettere l’acquisizione di risorse economiche statali per migliorare il sistema di cure domiciliari dal momento che tali regioni sono soggette al meccanismo di assegnazione di risorse premiali condizionate al raggiungimento dell’obiettivo di servizio relativo all’indicatore S.06, ossia al raggiungimento al 2013 di una popolazione di assistiti anziani in cure domiciliari (CDI e CDP) pari al 3,5% del totale della popolazione anziana (4). Lo studio che riportiamo in quest’articolo, sviluppato nel corso dell’assistenza tecnica fornita dal Formez PA - il Centro servizi, assistenza, studi e formazione per l'ammodernamento della pubblica amministrazione - alla regione Calabria sull’organizzazione delle cure domiciliari*, riguarda un’indagine sul fabbisogno di CDI e CDP che è stata realizzata per fornire un primo contributo informativo alla regione per supportare i processi di programmazione dell’offerta dei servizi.
La standardizzazione indiretta è stata utilizzata per la stima dei casi attesi di CDI di primo, secondo e terzo livello, facendo riferimento ai tassi dello studio BISS (bisogno socio-sanitario degli anziani in Toscana) condotto dall’Agenzia Regionale Sanitaria (ARS) della Toscana (5). Tali tassi si riferiscono a livelli di isogravità del bisogno di pazienti che presentano condizioni di non autosufficienza e disabilità, per i quali si necessita un’assistenza continua (isogravità 4-5). I tassi sono stati applicati alla popolazione della regione Calabria stimata al 2011 (6), disaggregata per sesso, età e provincia di appartenenza. Per la stima relativa alle CDP si è provveduto anche in questo caso ad una standardizzazione indiretta applicando i tassi di mortalità, per fasce d’età, dell’intera regione, alle popolazioni provinciali disaggregate per età e sesso. In questo modo abbiamo quantificato il numero di morti attese nel 2011 per patologie tumorali (tutti i casi). I tassi di mortalità sono stati ricavati dalla banca dati realizzata dal Reparto di Epidemiologia dei Tumori del Centro Nazionale di Epidemiologia, Sorveglianza e Promozione della Salute dell’Istituto Superiore di Sanità (7). Il numero di pazienti potenzialmente beneficiari di CDP è stato determinato applicando, ai casi attesi, la percentuale del 65%, così come indicato nei nuovi standard relativi all’assistenza ai malati terminali in trattamento palliativo** (8). La stima per i soggetti anziani è stata corretta per un fattore che tenesse conto di una quota di casi inclusi nel conteggio delle CDI. I casi stimati sono stati infine classificati in base alla tipologia di CDI. I casi attesi di anziani con isogravità 4 sono stati considerati come CDI di primo e secondo livello. Quelli con isogravità 5, come CDI di terzo livello. Per la stima del fabbisogno delle risorse professionali (infermieri ed operatori sanitari, OSS), si è tenuto conto dell’impegno teorico previsto per figura professionale e del tipo di complessità assistenziale. Ci si è basati, a tal riguardo, sugli standard proposti nel documento della Commissione Nazionale per la definizione e l’aggiornamento dei LEA (1). Il fabbisogno di unità di personale è stato quindi determinato rapportando il tempo di assistenza previsto in un anno per tutti i casi stimati (e per categoria professionale), al tempo di assistenza previsto per singola figura professionale (sulla base delle settimane presunte di lavoro). I risultati esprimono le unità di personale, per categoria professionale, profilo di cura domiciliare e contesto geografico, necessari per l’erogazione dell’assistenza a tutti i casi stimati assumendo un impegno orario, per singola figura professionale, di 36 ore settimanali.
Nella tabella si riportano i casi stimati eleggibili a CDI e CDP, secondo il metodo da noi applicato, da cui è possibile stimare il fabbisogno di risorse professionali previsto in termini di infermieri ed OSS. I dati vengono riportati sia in termini di valori assoluti che di indici standardizzati, in entrambi i casi disaggregati per contesto geografico di riferimento (provincie e regione). Da notare che la stima complessiva conduce ad un numero di casi di anziani assistibili di poco superiore rispetto a quello previsto dallo standard del 3,5% dell’indicatore S.06 (il valore è di 3,78 % per l’intera regione), eccezion fatta per la provincia di Crotone, in cui l’indicatore S.06 risulta pari al 3,13% per effetto di una più bassa rappresentatività della popolazione anziana rispetto a quella delle altre provincie calabresi.
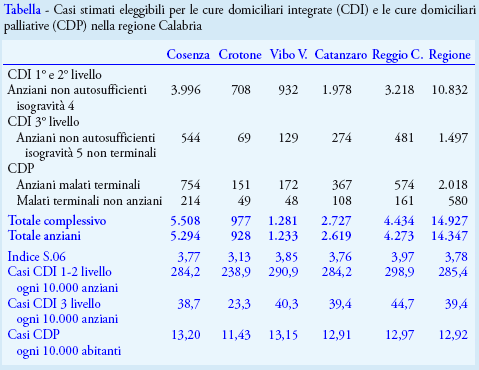
Il risultato ottenuto, per quanto riguarda i casi di anziani assistibili in CD, è praticamente in linea con il riferimento relativo all’obiettivo di servizio per l’indicatore S.06 e per questo la nostra indagine fornisce informazioni utili sul fabbisogno di risorse professionali (tra infermieri ed OSS) necessario a garantire uno standard qualitativamente adeguato di assistenza nell’ipotesi di una ADI erogata a circa il 3,5% della popolazione anziana. Infatti, la stima dei casi di anziani assistibili in CD è di 14.347, corrispondenti al 3,78% del totale degli anziani, un valore di poco superiore a quello dell’indicatore S.06 (3,5%). Nell’interpretazione dei risultati bisogna tener conto di possibili bias in parte ascrivibili alle diverse caratteristiche socio-sanitarie delle regioni confrontate ed in parte alla mancanza di informazioni sulle condizioni abitative e di supporto formale-informale che rappresentano ulteriori requisiti per l’erogazione delle CD. Per quanto riguarda il fabbisogno di personale, stimiamo, per l’intera regione, un fabbisogno di 463 unità infermieristiche e 726 OSS, corrispondenti ad un numero di unità di personale ogni 100 mila abitanti pari a 23 infermieri e 36 OSS. La regione Umbria propone uno standard di 40 assistibili ogni infermiere (tra ADI e CDP) che porterebbe ad un valore di circa 18 infermieri ogni 100 mila abitanti (9); nella regione Friuli-Venezia Giulia lo standard riportato è di 35-40 unità infermieristiche ogni 100 mila abitanti*** (10); nella delibera della regione Emilia-Romagna si propone uno standard di 14 infermieri ogni 100 mila abitanti (11). Per ottimizzare la qualità del substrato informativo a supporto dei processi di programmazione sarà senz’altro importante integrare i nostri risultati con valutazioni che tengano conto delle caratteristiche dell’attività effettivamente erogata, nonché dei costi assistenziali complessivi.
Riferimenti bibliografici
1. Ministero della Salute. "Nuova caratterizzazione dell’assistenza territoriale domiciliare e degli interventi ospedalieri a domicilio". Documento approvato dalla Commissione Nazionale per la definizione e l’aggiornamento dei LEA ( www.salute.gov.it/imgs/C_17_pubblicazioni_772_allegato.pdf).
2. Legge 15 marzo 2010, n. 38. Disposizioni per garantire l'accesso alle cure palliative e alla terapia del dolore. Gazzetta Ufficiale n. 65, 19 marzo 2010.
3. Scorzafave S, Di Campo D, Tamborrino E. Supportare la programmazione attraverso l’analisi epidemiologica: una metodologia applicata a livello distrettuale. Quaderno Card n. 1, 2010; p. 316.
4. Delibera CIPE 82/2007. Quadro Strategico Nazionale 2007-2013. Definizione delle procedure e delle modalità di attuazione del meccanismo premiale collegato agli Obiettivi di Servizio.
5. Agenzia Regionale di Sanità Toscana. Il bisogno socio-sanitario degli anziani in toscana. I risultati dello studio epidemiologico di popolazione BISS. 2009 (www.ars.toscana.it).
6. http://demo.istat.it/uniprev/index.html?lingua=ita
7. www.tumori.net/it/banca_dati/query.php
8. Decreto del Ministero della Salute 22 febbraio 2007, n. 43. Regolamento recante: "Definizione degli standard relativi all'assistenza ai malati terminali in trattamento palliativo, in attuazione dell'articolo 1, comma 169, della legge 30 dicembre 2004, n. 311". Gazzetta Ufficiale - Serie Generale n. 81, 6 aprile 2007.
9. Regione Umbria. Linee di indirizzo sulla definizione del fabbisogno della risorsa infermieristica. Deliberazione della giunta regionale del 15 dicembre 2004, n. 1972.
10. Regione Friuli-Venezia Giulia. Piano socio-sanitario 2006-08 della Regione Friuli-Venezia Giulia. Deliberazione della Giunta regionale del 24 novembre 2006, n. 2843.
11. Regione Emilia-Romagna. Criteri per la riorganizzazione delle cure domiciliari. Delibera di Giunta n. 124, 1999.
Note
(*) Il Ministero della Salute, il Ministero del Lavoro e delle Politiche Sociali e il Dipartimento per le Politiche della Famiglia della Presidenza del Consiglio dei Ministri, hanno definito una serie di attività progettuali finalizzate a supportare le amministrazioni regionali del Mezzogiorno nella realizzazione degli interventi tesi al raggiungimento dell’Obiettivo di servizio S.06. La realizzazione delle attività è stata affidata al Formez PA con il progetto “Azioni di sistema e assistenza tecnica per il conseguimento dei target relativi ai servizi di Assistenza Domiciliare Integrata per la popolazione anziana”.
(**) n. di malati deceduti a causa di tumore assistiti dalla rete di cure palliative a domicilio e/o in ospice/numero di deceduti per malattia oncologica: 65%.
(***) Il piano socio-sanitario 2006-08 del Friuli-Venezia Giulia propone uno standard elevato in quanto lo definisce all’interno di un dedicato servizio infermieristico domiciliare che contempli un’apertura di 12 ore, 7 giorni su 7.

 Bollettino epidemiologico nazionale
Bollettino epidemiologico nazionale