Carico anticolinergico e delirium nelle strutture residenziali
Alba Malara¹, Giuseppe Andrea De Biase², Francesco Bettarini¹, Francesco Ceravolo¹, Serena Di Cello¹, Francesco Fabiano¹, Francesco Praino¹, Vincenzo Settembrini¹, Fausto Spadea¹ e Vincenzo Rispoli¹ ¹Coordinamento Scientifico Associazione Nazionale Strutture Terza Età (Anaste), Calabria; ²Dipartimento Tutela Salute e Politiche Sanitarie, Regione Calabria, Catanzaro
SUMMARY (Anticholinergic burden and delirium in nursing home) - The "anticholinergic burden" is referred to the additional effect of some drugs with anticholinergic properties. Delirium is underdetected in the elderly, especially in residential patients. The Anticholinergic Cognitive Burden (ACB) Scale comprises drugs that can have none, possible or defined anticholinergic properties. The aim of this study is to evaluate the relationship between anticholinergic burden and delirium in nursing home. A prospective observational study was conducted in seven nursing homes members of National Association of Third Age Residences (ANASTE) Calabria. The ACB scale was used to evaluate the anticholinergic burden, the Delirium Rating Scale (DRS) and the Confusion Assessment Method (CAM) were used for delirium screening. One hundred twenty events of agitation/apathy were recorded from July to September 2015 on 268 enrolled patients. According to DRS 25% of these events was possible delirium and 27.7% probable delirium. According to CAM, 70% of the events were delirium. Patients with delirium have a higher ACB burden than those without delirium. Recognizing the correlation between anticholinergic burden and delirium in the elderly is very important to reduce the risk of adverse events.
Key words: delirium; anticholinergic burden; nursing home
alba.malara@fondazioneanastehumanitas.it
Introduzione
Molti farmaci usati negli anziani hanno effetti anticolinergici primari o secondari che causano eventi avversi. Questi farmaci vengono utilizzati per trattare una vasta gamma di patologie, come l’incontinenza urinaria, l’ipertensione, i disturbi respiratori e la depressione (1). L’effetto cumulativo di più farmaci con proprietà anticolinergiche è definito anticholinergic burden (carico anticolinergico) ed è associato al rischio di cadute, fratture, alterazioni cognitive, polmonite e ospedalizzazione. I pazienti più anziani, e soprattutto quelli affetti da demenza, sono particolarmente vulnerabili agli effetti neuropsichiatrici avversi degli anticolinergici (2). Tra gli effetti collaterali del carico anticolinergico, il delirium rappresenta una condizione neuropsichiatrica caratterizzata da deficit dell’attenzione e della cognizione con esordio acuto e variabilità temporale, che si sviluppa per un breve periodo di tempo (ore o giorni); di solito è reversibile e si manifesta come diretta conseguenza di una patologia organica o metabolica, degli effetti di sovradosaggio o di sospensione di un farmaco, dell’esposizione ad agenti tossici o dell’insieme di questi fattori. Il delirium, comune tra le persone anziane, è associato a una maggiore mortalità, a ospedalizzazione e ricovero in strutture residenziali; l’eziologia è multifattoriale. Tuttavia la politerapia e l’uso di farmaci con proprietà anticolinergiche sono considerati tra i più importanti fattori scatenanti (3). La correlazione tra farmaci con proprietà anticolinergiche e il delirium ha reso necessario lo sviluppo di metodiche per misurare il carico anticolinergico. Tra queste, la scala anticholinergic cognitive burden (ACB) comprende 88 farmaci che possono avere nessuna, possibili, o definite proprietà anticolinergiche. Inoltre, nel lavoro di Pasina e colleghi, il carico anticolinergico quantificato dalla scala ACB prevedeva una compromissione dello stato funzionale (4).
L’obiettivo del presente studio è quello di valutare la relazione tra anticholinergic burden e la prevalenza di delirium in anziani ricoverati in strutture residenziali.
Materiali e metodi
È stato condotto uno studio osservazionale prospettico della durata di 3 mesi, da luglio a settembre 2015, su un campione di 268 anziani ricoverati in sette strutture residenziali dell’Associazione Nazionale Strutture Terza Età della Calabria. Tutti i pazienti sono stati sottoposti a valutazione multidimensionale geriatrica: lo stato cognitivo è stato valutato con il mini-mental state examination (MMSE), il tono dell’umore con la geriatric depression scale (GDS), la depressione nella demenza in pazienti con deficit cognitivo con la scala Cornell, lo stato funzionale con l’activities of daily living e il Barthel index (5).
Sono state formate èquipe multidisciplinari residenziali per individuare gli episodi di agitazione psico-motoria e di apatia manifestati dai soggetti arruolati. Ciascun paziente, che ha presentato episodi di agitazione/apatia, è stato valutato con il confusion assessment method (CAM) e la delirium rating scale (DRS) per lo screening e la quantificazione del delirium. Il CAM, un algoritmo diagnostico, si basa sull’identificazione di quattro caratteristiche del delirium: insorgenza acuta e fluttuante, disattenzione, pensiero disorganizzato e alterato livello di coscienza. La diagnosi richiede la presenza delle prime due caratteristiche più un’altra delle quattro elencate. Il CAM ha una sensibilità dal 94-100%, specificità dal 90-95%, affidabilità inter-rater da 0,81-1,00, ed è in accordo con i test di valutazione dello stato mentale, incluso l’MMSE (6). La DRS è utilizzata per una valutazione completa dei sintomi cognitivi e non cognitivi del delirium. Ha 13 items per la valutazione della gravità del delirium, ogni elemento di gravità è valutato su una scala di 4 punti (0-3) e il punteggio medio di gravità è compreso tra 0 e 39. La diagnosi di delirium risulta possibile per DRS score compreso tra 7-10, probabile per valori >10 (7). La diagnosi finale di delirium è stata posta in accordo con i criteri del Manuale Diagnostico e Statistico dei Disturbi Mentali (DSM-V) (8).
Per il calcolo del carico anticolinergico è stata utilizzata la scala ACB che categorizza i farmaci in base all’essenza, alla possibilità e alla certezza dell’effetto anticolinergetico. La scala ACB comprende due tipi di punteggi: ACB score 1 è ottenuto dalla somma dei punteggi assegnati ai farmaci in funzione della forza di evidenza del loro effetto anticolinergico (1 punto per farmaci con una possibile azione anticolinergica derivante da studi in vitro; 2 punti per farmaci con attività antimuscarinica clinicamente dimostrata e menzionata nel foglio illustrativo; 3 punti per farmaci in grado di causare delirium). L’ACD score 2 (numero di farmaci anticolinergici) è costituito dalla somma dei farmaci ad azione anticolinergica possibile o certa (4).
Risultati
Dei 268 pazienti arruolati (68,7% femmine, età media 83,3 ± 8,9; 31,3% maschi, età media 81,3 ± 8,8), il 56,3% è affetto da de-menza. Nel periodo di osservazione, sono stati registrati 120 eventi sospetti per delirium; secondo la DRS il delirium è risultato “possibile” nel 25% (DRS7 <DRS <10) dei casi e “probabile” (DRS >10) nel 27,7%. La valutazione secondo CAM ha invece eviden-ziato una positività per delirium nel 70% dei casi (CAM >3). Nei pazienti con delirium è risultato un ACB burden maggiore rispetto a quelli senza delirium (DRS 0-7: ACB = 3,02; DRS 7-10: ACB = 5,93; DRS >10: ACB 4,91; CAM <3: ACB: 2,61; CAM >3: ACB 3,62). È stata effettuata un’analisi statistica bivariata tra la variabile di outcome delirium (valutato con CAM) e la variabile di esposizione ACB burden che ha dimostrato una correlazione positiva (odds ratio: 3,27; 95% IC: 1,89, 5,65; p 0,00001).
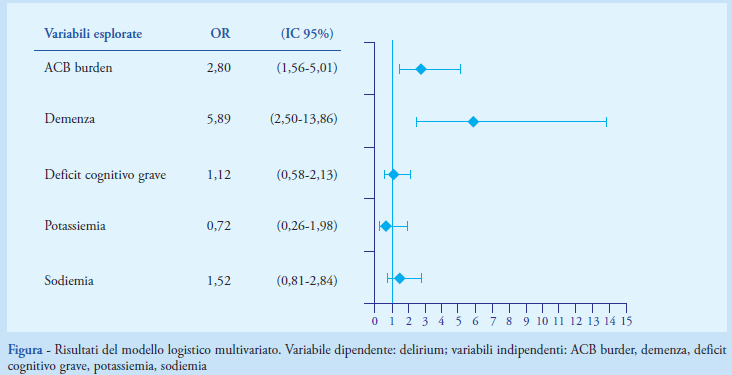
Per correggere l’influenza di diversi fattori tra la variabile ACB burden e altre variabili (demenza, deficit cognitivo grave, po-tassiemia e sodiemia), è stato utilizzato un modello di regressione logistica che ha confermato l’associazione statisticamente significativa tra ACB burden (p 0,0005) e delirium. Inoltre, la regressione logistica evidenzia anche un’associazione significativa tra la variabile demenza (p 0,0000) e delirium (Figura).
Tra i farmaci con possibili proprietà anticolinergiche (ACB1) sono risultati maggiormente prescritti: furosemide 35,4%, alprazo-lam 11,1%, digitale 17,5%, trazodone 5,22%, risperidone 1,8%. Tra quelli con definite proprietà aniticolinergiche (ACB 2-3) sono risultati più prescritti la promazina 13,8%, quetiapina 8,9%, olanzapina 6,34%.
Discussione
L’uso di farmaci con proprietà anticolinergiche è diffuso tra i soggetti anziani. Molti farmaci di uso comune come antispastici, broncodilatatori, antiaritmici, antistaminici, farmaci antipertensivi, antiparkinson, miorilassanti e farmaci psicotropi hanno un’attività anticolinergica. Gli effetti collaterali più frequenti sono nausea, vomito, costipazione, dolore addominale, ritenzione urinaria, visione offuscata, tachicardia e compromissione neurologica, come confusione, agitazione e coma (9). La prevalenza di delirium nella popolazione generale è bassa (1-2%), ma è una delle sindromi psichiatriche più diffuse in ambiente ospedaliero. Oltre un terzo degli anziani ospedalizzati va incontro a delirium, nei reparti di medicina interna il delirium è stato riscontrato in oltre il 31% dei pazienti anziani che presentano un tasso mortalità, sia intra-ospedaliera che ad un anno, significativamente più elevata rispetto ai pazienti che non hanno delirium. Prevalenze variabili si riscontrano nei pronto soccorsi, nelle terapie intensive, nelle chirurgie e nelle strutture residenziali (10).
Nel presente studio, il delirium rappresenta il 50-70% degli episodi di agitazione/apatia del campione in esame. Tra i farmaci anticolinergici inclusi nella scala ACB, sono risultati prevalenti farmaci comunemente usati per trattare i disturbi cardiovascolari, in particolare scompenso cardiaco congestizio e ipertensione. Pertanto, i nostri risultati potrebbero riflettere l’importanza dell’impatto terapeutico dei farmaci anticolinergici nel controllo e nel trattamento di una condizione acuta piuttosto che dei potenziali effetti cognitivi avversi. Inoltre, nel nostro studio il 56,3% dei pazienti arruolati ha una diagnosi di demenza. Nei pazienti affetti da demenza diventa difficile differenziare la riacutizzazione di un disturbo del comportamento dall’insorgenza del delirium, soprattutto nelle demenze di grado moderato-severo. Il delirium deve essere sospettato tutte le volte in cui agitazione, insonnia, affaccendamento motorio, sindrome crepuscolare, allucinazioni, o apatia si sviluppino in modo inaspettato e repentino. L’identificazione precoce del delirium diventa essenziale in questa tipologia di pazienti, proprio perché il management del delirium presuppone un approccio specifico e spesso in contrasto con il trattamento di un eventuale disturbo del comportamento. Il delirium è un’entità nosologica ancora troppo poco diagnosticata nell’anziano in generale, nella popolazione residenziale in particolare, dove la maggior parte dei pazienti è affetta da demenza. La diagnosi del delirium è per lo più basata sulla valutazione clinica ed è guidata dai criteri della DSM che richiede un training approfondito e può essere applicata solo dai medici. La validazione di strumenti di screening del delirium ha sicuramente consentito di migliorarne la diagnosi, riscuotendo un largo impiego nella pratica clinica perché di più facile utilizzo e perché richiedono interventi formativi minimi. In conclusione, il delirium può essere prevenuto intervenendo sui fattori modificabili; ridurre al minimo il carico anticolinergico rappresenta una corretta condotta terapeutica per ridurre la prevalenza del delirium nell’anziano.
Riferimenti bibliografici
1. Crispo JAG, Willis AW, Thibault DP, et al. Associations between anticholinergic burden and adverse health outcomes in Parkinson disease. PLoS One 2016;11(3):e0150621.
2. Sura SD, Carnahan RM, Chen H, et al. Prevalence and determinants of anticholinergic medication use in elderly dementia patients. Drugs Aging 2013;30(10):837-44.
3. Moorey HC, Zaidman S, Jackson TA. Delirium is not associated with anticholinergic burden or polypharmacy in older patients on admission to an acute hospital: an observational case control study. BMC Geriatr 2016;16(1):162.
4. Boustani M, Campbell N, Munger S, et al. Impact of anticholinergics on the aging brain: A review and practical application. Aging Health 2008; 4:311-20.
5. Malara A, De Biase GA, Bettarini F, et al. Pain assessment in elderly with behavioral and psychological symptoms of dementia. J Alzheimers Dis 2016; 50(4):1217-25.
6. Wei LA, Fearing MA, Sternberg EJ, et al. The confusion assessment method: a systematic review of current usage. J Am Geriatr Soc 2008;56(5):823-30.
7. Trzepacz PT, Mittal D, Torres R, et al. Validation of the delirium rating scale-revised-98: comparison with the delirium rating scale and the cognitive test for delirium. J Neuropsychiatry Clin Neurosci 2001;13(2):229-42.
8. Amerycan Psychiatric Association. DSM-5: the future of psychiatric diagnosis. 2013.
9. Fagherazzi C, Granziera S, Brugiolo R. Il delirium nei pazienti anziani ospedalizzati in reparti internistici. G Gerontol 2015;63:205-20.
10. Martone AM, Poscia A, Brandi V, et al. Anticholinergic drugs and negative outcomes in the older population: from biological plausibility to clinical evidence. Aging Clin Exp Res 2016;28(1):25-35.
Dichiarazione sui conflitti di interesse
Gli autori dichiarano che non esiste alcun potenziale conflitto di interesse o alcuna relazione di natura finanziaria o personale con persone o con organizzazioni che possano influenzare in modo inappropriato lo svolgimento e i risultati di questo lavoro.

 Bollettino epidemiologico nazionale
Bollettino epidemiologico nazionale